前立腺がんについて
1)前立腺がんとは
前立腺は男性だけがもっている臓器です。膀胱の下にある栗の実のような形の臓器で、尿道を取り囲んでいます。前立腺が作る前立腺液は、精液の一部となり、精子の働きを助ける作用があります。
前立腺がんと診断される患者さんの数は、近年急激に増加しています。高齢者に多いことが特徴ですが、最近は、検診などをきっかけに、50~60歳台で診断される方も増えています。
前立腺がんは、早期に発見すれば治癒(完全に治ること)が可能で、手術あるいは放射線治療が積極的におこなわれています。一方、多くの前立腺がんは比較的ゆっくり進行します。そのため、高齢者の前立腺がんの中には、寿命に影響しないと考えられる場合もあります。
前立腺がんが心配な方、あるいは健康診断などで前立腺の腫瘍マーカー(PSA)が高いと言われた方は、ぜひ帝京大学病院泌尿器科・前立腺センターを受診してみてください。担当医が適切なアドバイスをいたします。
2)前立腺がんの症状
前立腺がんは、初期には症状はありません。排尿困難(おしっこが出にくい)、頻尿(おしっこの回数が多い)などが診断のきっかけになることも多いですが、これらの症状は、同時に存在する「前立腺肥大症」の症状であることが多いようです。進行した前立腺がんでは、骨への転移による痛み(腰痛など)がみられることがあります。
近年は、検診や前立腺肥大症の診断過程での、PSA(前立腺の腫瘍マーカー)測定をきっかけに、前立腺がんと診断される方が多くを占めています。
3)前立腺がんの検査
主な検査はPSA検査、直腸診、MRI検査です。これらの検査で前立腺がんが疑われる場合には、前立腺生検をおこないます。がんの広がりや転移の有無は、画像検査で調べます。
PSA検査
血液を用いたPSA(前立腺特異抗原)測定検査は、前立腺がんを早期発見するための最も有用な検査です。PSAは前立腺で作られるタンパク質で、前立腺から精液中に分泌されますが、一部は血液中に漏れ出します。がんや炎症により前立腺組織が壊れると、血液中に漏れ出すPSAが増加し、血液検査でのPSA値が上昇します。
血中PSA値の基準値は一般的には0~4ng/mlとされており、4ng/mlを超える場合は精密検査が必要です。PSA値4~10ng/mlをいわゆる「グレーゾーン」といい、25~40%の割合でがんが発見されます。PSA値が10ng/ml以上の場合では、前立腺がんが発見される可能性はさらに高くなります。100ng/mlを超える場合には、転移を伴う前立腺がんが考えられます。
一方、PSAが4ng/ml以下でも前立腺がんが発見されることもあります。特に、若い人(70歳以下)では、4ng/mlより低い基準値を用いることもあります。
直腸診
直腸診は、前立腺を触診で確認する検査です。医師が肛門から指を挿入して、前立腺の表面の硬さやしこりの有無をチェックします。
MRI検査
前立腺がんが初期段階の場合や、がんの存在位置によっては、直腸診では異常を検出できません。そこで、最近はMRI検査による前立腺の観察が、よくおこなわれます。
4)前立腺生検
PSA値、直腸診、MRI検査などの結果から、前立腺がんの可能性があると考えられる場合、最終的な診断のために、前立腺生検(前立腺針生検)をおこないます。超音波を肛門から挿入して前立腺の状態を観察しながら、細い針で前立腺を刺して組織を採取します。当院では初回の生検では通常12カ所の組織採取を行っています。採取した組織は、病理専門医が顕微鏡で観察します(病理検査)。病理検査では、「前立腺がんか、そうでないか」の判定だけでなく、がんであればその「悪性度」についても判定します。
前立腺生検でがんが発見されなかった場合にも、PSA検査を継続する必要があります。経過観察中にPSA値がさらに上昇する場合には、生検がもう一度必要になることがあります。
5)病期と治療の選択
前立腺生検の結果、前立腺がんの診断が確定したら、がんの広がり・転移の有無を調べるために、必要に応じて画像検査をおこないます。通常はCT検査、骨シンチ検査をおこなうことを実施します。
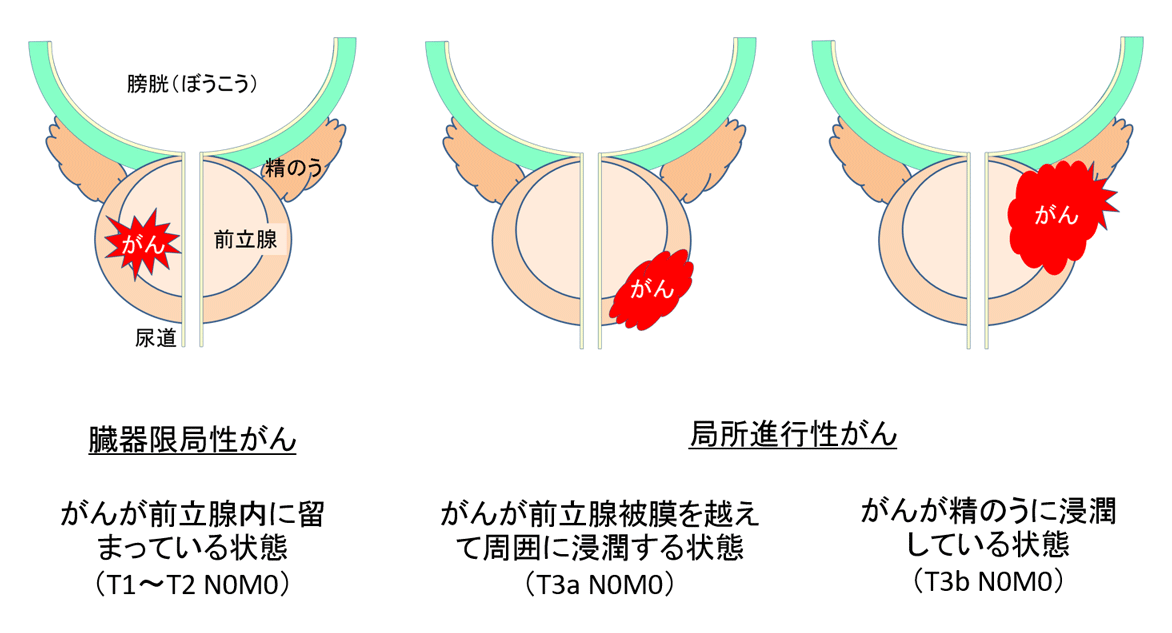
前立腺がんの進行の程度(病期、ステージ)は、がんの広がり・転移の有無によって、
- ・ステージ1~2:臓器限局がん(がんが概ね前立腺内に留まっている状態)
- ・ステージ3:局所進行がん(がんが前立腺の被膜を超えて周囲にまで広がっている状態)
- ・ステージ4:転移がん(がんがリンパ節や骨などに転移している状態)
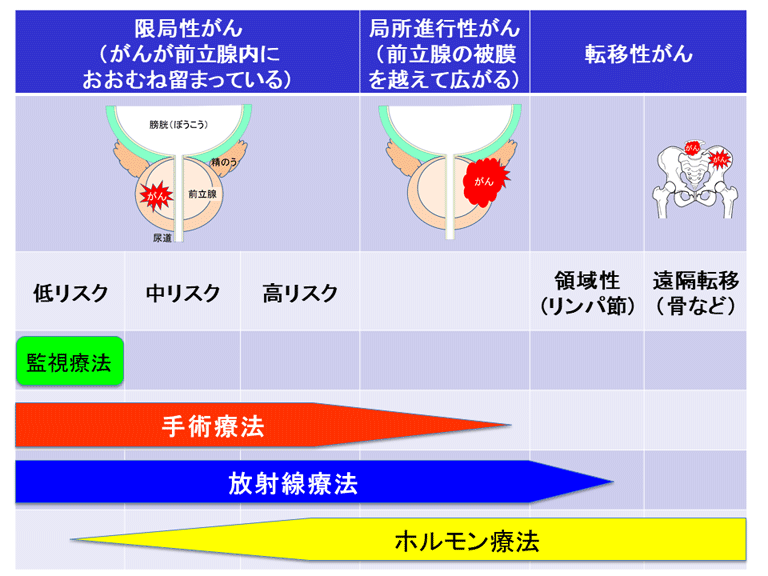
に分けられます。限局性がん(ステージ1~2)は、がんの悪性度とPSA値によって、低リスク・中リスク・高リスクなどに分類されます。
前立腺がんの主な治療法は、手術、放射線治療、内分泌療法(ホルモン療法)、化学療法(抗がん剤治療)です。監視療法(治療せず経過観察)が選択されることもあります。がんの状態だけではなく、年齢、体の状態、患者さんの希望なども含めて検討し、担当医と患者の相談で治療法を決定します。
6)治療方法
I.手術(ロボット支援腹腔鏡下前立腺摘除術)
手術では、前立腺と精のうを摘出します。前立腺周囲のリンパ節も取り除くことがあります(リンパ節郭清)。摘出後に、膀胱と尿道をつなぎます。手術はがんが前立腺内にとどまっており、期待余命が10年以上と判断される場合に実施することが最も推奨されていますが、前立腺の被膜を越えて広がっている場合でも対象となります。以前は開腹手術でおこなっていましたが、現在当院ではダ・ビンチXiという手術用ロボットを用いた手術を実施しています。
ロボット手術では、下腹部に小さな穴を数カ所開けて3Dカメラや鉗子(かんし)を挿入し、それらを担当医が手術用ロボットを用いて操作します。手振れ補正機能や繊細な3D画面により、精密な手術が可能です。ロボット手術は、がんの制御、出血などの合併症、手術後の回復の早さなど、さまざまな点で従来の開腹手術よりも優れています。
手術中は、出血や周囲の臓器の損傷などの合併症に注意して手術をおこないます。主な術後合併症(後遺症)には、尿失禁(尿漏れ)と性機能障害があります。尿失禁は、手術直後はほぼ必発ですが、術後半年ほどで生活に支障ない程度に回復することが多いです。しかし、失禁が完全には治らない場合もあります。また、手術中に精管を切断するため、手術後は射精ができなくなります。勃起障害も起こります。がんの広がりによっては、勃起に関係する神経を温存することもありますが、その場合でも一般的には勃起障害の完全な回復は難しいのが実情です。術後勃起障害でお悩みの方は、性機能外来で陰茎海綿体自己注射(ICI治療)を始めることも可能です
現在、手術の予約が多くなっております。ご希望される方は早目に担当医にご相談下さい。
II.放射線療法
高エネルギーのX線を照射してがん細胞を傷害し、がんを制御する療法です。外照射療法(体の外から前立腺に放射線を照射する方法)と、組織内照射療法(小さな密封放射線源を前立腺の中に挿入して体内から照射する方法)があります。外照射療法では一般に1日1回・週5回で7~8週間を要します。外来通院で実施できますが、ご高齢の方などご希望があれば入院も可能です。
当院では最新の外照射療法である強度変調放射線治療(IMRT)を実施しています。IMRTでは、専用コンピュータによる計算により、がん組織には高い放射線量を与える一方、隣接する正常組織には放射線量を低く抑えることが可能です。がんの状態によっては、後述する内分泌療法を併用します。なお、組織内照射療法(密封小線源療法)は当院では現在実施していません。
III.内分泌療法(ホルモン療法)
精巣(睾丸)や副腎で作られる男性ホルモン(アンドロゲン)は、前立腺がんの進行を促進する作用があります。逆に、男性ホルモンの分泌や作用をおさえることで前立腺がんの勢いを抑えることが可能で、これを内分泌療法(ホルモン療法)といいます。
内分泌療法は非常に有効で、数年から場合によっては10年以上がんをコントロールすることもできますが、内分泌療法のみで前立腺がんの完治は難しいと考えられています。また、治療を続けていると次第に薬が効かなくなってくることも問題です。その場合は薬剤を変更しますが、これらも次第に効果が弱くなっていきます。
男性ホルモンの分泌をおさえる方法として、精巣(睾丸)を摘出するか、または注射薬を1~6か月ごとに定期的に使用します。そのほか、数種類の内服薬が使用可能です。
内分泌療法の副作用には、ホットフラッシュ(のぼせ、ほてり、急な発汗)、性機能障害(勃起障害や性欲低下)、乳房の痛み、骨に対する影響、疲労などがあります。内分泌療法が数年にわたる場合には、骨密度が低下し(骨粗鬆症)、骨折のリスクが増加するため、その対応が必要なことがあります。
IV.監視療法
監視療法とは、前立腺生検で見つかったがんがおとなしく、すぐに治療しなくても余命に影響がないと判断される場合に、慎重に経過観察を行う方法です。一般的には、PSA値が10ng/mL以下、病期がT2以下、グリーソンスコアが6以下、などが条件と考えられています。監視療法では、3~6カ月ごとのPSA検査と、1~3年ごとの前立腺生検をおこない、病状悪化の兆しがみられた時点で、治療の開始を検討します。手術に伴う生活の質(QOL)の低下を防ぐためにも、監視療法は普及しつつあります。
7)転移・再発
残念ながら手術や放射線治療をおこなっても、がんの悪性度や広がりによっては完治せず再発することがあります。また、初診でがんが見つかった時に既に転移を生じていることもあります。最も転移しやすい部位は骨です。
このような状態でも、前述の内分泌療法(ホルモン療法)が有効です。ただし完治は難しく、延命と症状緩和が目標になります。幸い内分泌療法の有効性は高く、数年から場合によっては10年以上がんをコントロールできることがあります。治療を続けていると次第に薬が効かなくなってきますが、このような状態を「去勢抵抗性前立腺がん」と呼びます。去勢抵抗性前立腺がんに対しても有効な、新しい内分泌療法薬が使用可能です。
I.新規内分泌療法薬
エンザルタミド(商品名:イクスタンジ)は、男性ホルモンの働きを強力に阻害する薬剤です。アビラテロン(商品名:ザイティガ)は、精巣以外での男性ホルモンの合成を抑制する薬剤です。いずれも内服薬で、去勢抵抗性前立腺がんに対して有効です。
II.化学療法(抗がん剤)
薬物療法としては、内分泌療法(ホルモン療法)の他に、化学療法(抗がん剤治療)もおこないます。ドセタキセル(商品名:タキソテール)、カバジタキセル(商品名:ジェブタナ)などの薬を点滴で用います。白血球の低下や指のしびれ、爪の変形などの副作用がありえます。最初は入院でおこないますが、副作用が強くない方は、通院での治療も可能です。
III.塩化ラジウム223による内照射療法
去勢抵抗性前立腺がんの骨転移に対する治療法です。ラジウムはカルシウムと同じ種類の元素で、投与すると骨に運ばれます。塩化ラジウム223(商品名:ゾーフィゴ)はアルファ線と呼ばれる放射線を出す放射性物質です。活発に活動している骨転移の病巣に集積するため、そこから放出されるアルファ線が、骨に転移したがん細胞を攻撃します。通常は1か月ごとで合計6回実施し、延命効果と骨転移の痛みを緩和する効果が証明されています。日本では2016年に認可され、当院でも積極的に使用しています。
IV.その他の治療
骨転移に対しては、ゾレドロン酸(商品名:ゾメタ)、デノスマブ(商品名:ランマーク)などの注射薬を用いる場合があります。これらの薬は破骨細胞(骨を破壊・吸収する細胞)の働きをおさえ、骨転移の進行を抑制します。また、骨の転移による局所的な痛みに対しては、放射線照射をおこなうことがあります。